Alta mortalidade do ES é decorrente da ênfase na saúde hospitalar, avalia professor e pesquisador da Fiocruz
“É agora, no pós-pandemia, que vai ter crise fiscal e problemas de financiamento, o momento de reforçar um sistema mais eficiente para as pessoas. E nada mais justo, para isso, que investir em saúde da família”.
A recomendação é do médico de família Daniel Soranz, professor e pesquisador da Escola Nacional de Saúde Pública da Fiocruz e diretor de pesquisa da Sociedade Brasileira de Medicina de Família e Comunidade (SBMFC).
O especialista explica que a tradição ou não de investimento em atenção básica, entre os diversos estados da federação, foi decisiva durante essa primeira fase, mais aguda, da crise de Covid-19 no Brasil. Dedicada essencialmente à prevenção e ao controle de doenças crônicas, a Saúde da Família e Comunidade consegue elevar significativamente as condições individuais de saúde na população atendida, refletindo em índices coletivos positivos e em corpos mais preparados para o contato com um patógeno tão violento quanto o novo coronavírus (SARS-CoV-2).
“Os estados que tiveram melhor desempenho [em mortalidade pela Covid-19 até o momento] são os que possuem sistema de saúde mais organizado e a atenção primária é forte, como Mato Grosso do Sul e Santa Catarina, onde há formação de profissionais, residência médica nessa área”, compara o diretor da SBMFC.
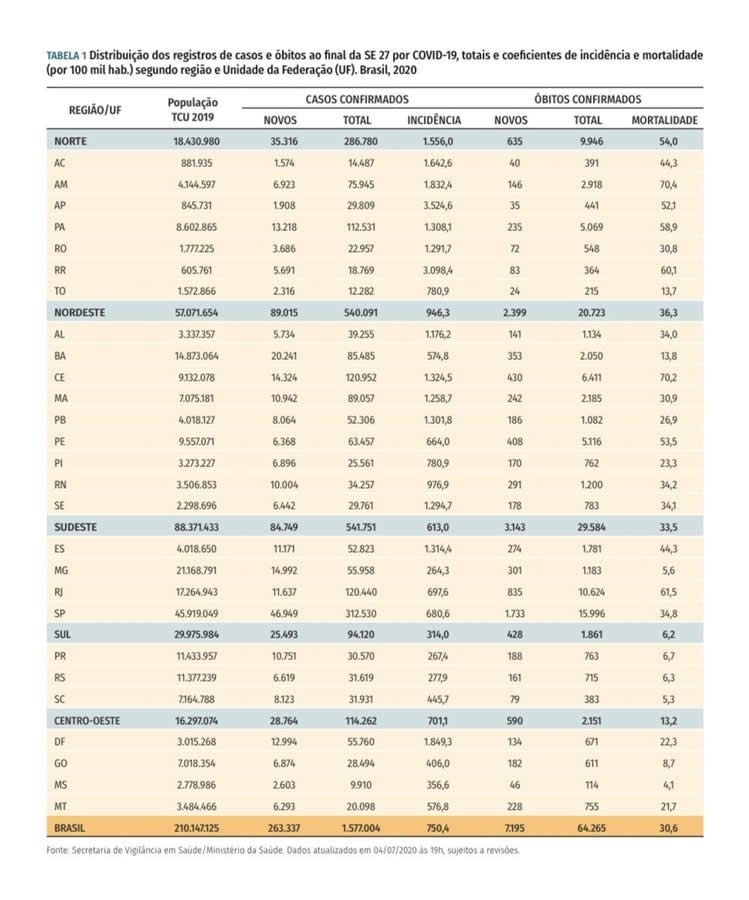
Um estudo da Fiocruz comparando os estados quanto ao número de óbitos por 100 mil habitantes, considerando dados da Semana Epidemiológica (SE) 27 (de 28 de junho a 4 de julho), mostrou que MS e SC tiveram mortalidade de 4,1 e 5,3, respectivamente. Enquanto o ES registrou 44,3 e estados que colapsaram, como Ceará, Amazonas e Rio de Janeiro, foram a 70,2, a 70,4 e 61,5, respectivamente. A média brasileira ficou em 30,6.
Em campo, a retração das equipes de Saúde da Família durante o auge da crise ilustra bem os dados de mortalidade da Fiocruz. As unidades de saúde básica que não tinham suas listas de pacientes organizada e já com experiência em trabalho remoto, tiveram que recolher suas equipes, que não tiveram muito o que fazer. Isso representa nada menos do que 82% das equipes atuantes no Brasil, alerta Daniel.
Em maio, recorda o médico de família, o volume de pacientes com Covid-19 em todo o País foi muito grande, não havendo condições de serem recebidos nas Unidades de Pronto-Atendimento (UPAS) e Estratégias de Saúde da Família (ESF) ou de atenção primária. “A atenção primária teve que se reinventar nesse período”, diz. Foi liberada a telemedicina e as equipes preparadas para tal começaram a fazer consultas e prescrições pela internet, conta Daniel.
“O maior risco na pandemia é um paciente não-Covid procurar uma unidade de saúde e acabar se contaminando”, ressalta, lembrando que o primeiro caso da Itália se deu dessa forma. “A Itália começou errado, aprendeu rápido e disseminou esse conhecimento pro mundo inteiro”, afirmam, referindo-se à estratégia de utilizar a atenção básica no combate ao coronavírus, porém em estruturas temporárias para isso, segundo recomendação do Ministério da Saúde, criando espaços específicos de atendimento em quadras e ginásios de esportes.
Milhares sem atendimento em Aracruz
No norte do Espírito Santo, Aracruz é um exemplo da falta de preparo da atenção básica. O município fechou quatro unidades de saúde da família, três delas na sede da cidade e uma na orla, no balneário de Barra do Sahy.
Segundo relata o presidente da Associação Comunitária de Barra do Riacho e membro do Conselho Municipal de Saúde de Aracruz, Herval Nogueira, uma das três unidades fechadas da sede, a de Bela Vista, que a princípio recebeu os pacientes das outras duas fechadas primeiramente – devido a problemas de infraestrutura precária, segundo a prefeitura – acabou suspendendo ainda o atendimento de atenção primária, pois, como funciona também como Pronto-Atendimento, recebendo as demandas até então destinadas aos Hospital São Camilo, houve um entendimento da prefeitura de que o pronto-socorro e a atenção básica, numa mesma unidade, durante a pandemia, seria perigoso, aumentando as contaminações.
A atenção básica dos três bairros então foi desviada para Guaxindiba, a mais de três quilômetros de Bela Vista. “Só que em Guaxindiba a Saúde da Família está colada com o tratamento de hemodiálise, que também é de risco”, critica Herval.
“Milhares de pessoas estão desassistidas num momento muito complexo. Quantos desses estão indo em outros bairros para fazer prevenção? A gente não consegue acompanhar isso, necessita fazer essa discussão no Conselho. Estamos terminando o mandato de dois anos, e ao mesmo tempo tem problema de quórum, que os gestores não vão às reuniões, porque falam que é perigoso aglomerar, mas a gente vê que eles participam de outras reuniões com várias pessoas. Como fica isso? O gestor do gabinete do prefeito [Jones Cavaglieri, SD] e da secretaria de Saúde [Clenir Avanza] tem a cadeira e não participa do Conselho? É pra esvaziar, pra não funcionar mesmo! Estamos encaminhando isso ao Ministério Público”, denuncia o conselheiro.
‘Não dá lucro’
“A Saúde da Família é uma área que torna o sistema de saúde mais eficiente”, enfatiza o professor e pesquisador da Fiocruz. Mas é também a menos lucrativa. “O médico que escolhe a Saúde da Família é porque gosta muito do que faz”, testemunha.
A afirmação do professor faz coro com a avaliação da doutora em Bioética Elda Bussinger, professora aposentada da Universidade Federal do Espírito Santo (Ufes) e vice-presidente da Sociedade Brasileira de Bioética (SBB).
Essa baixa lucratividade, explica a especialista, não desperta o interesse das Organizações Sociais de Saúde (OSs) em deter as concessões de gestão de unidades básicas de saúde, o que acaba direcionando os recursos dos governos estaduais para a saúde hospitalar.
“A grande questão é a seguinte: as OSs são falsas organizações sociais. Elas não visam o interesse público”, afirma. “A natureza jurídica delas não é de empresas, mas na prática elas atuam como verdadeiras empresas privadas. Do ponto de vista jurídico, possuem sim diversos mecanismos de lucratividade”, conta, citando uma recente listagem feita pelo jornal Valor Econômico, em que constava, entre as empresas mais lucrativas do Brasil, uma grande OS.
“No Direito nós falamos o seguinte: por que o empresário ganha dinheiro? Porque ele assume o risco do negócio, ao passo que o trabalhador tem garantido o seu salário. Na saúde, as OSs não têm o risco do negócio”, compara. “O dono de uma empresa tem que construir seu galpão e equipá-lo. As OSs não fazem isso”, reforça, utilizando como exemplo o Hospital Jayme Santos Neves, na Serra, a principal referência em Covid-19 no Estado. “O governo construiu a área física e equipou com o que há de melhor. Daí contrata uma OS e coloca o dinheiro necessário pra ela funcionar. Que risco tem nisso? Nenhum. Tem gestor de OS no Brasil ganhando R$ 400 mil por mês”, revela.
Responsabilidade do Estado e dos municípios
Infelizmente, constata Daniel Soranz, poucos são os estados que investem no setor, por meio de formação de equipes. “Há responsabilidade dos estados sim, mas hoje quem coordena as equipes são os municípios”, explica.
O Espírito Santo é, comparativamente com outros estados, um dos que tem investido mais na ampliação da atenção básica em saúde, avalia o especialista, concordando com informação repassada pelo secretário de Estado da Saúde, Nésio Fernandes, de que a atual gestão de Renato Casagrande (PSB) já implantou 155 novas equipes de Estratégia de Saúde da Família (ESF) nos municípios, em um esforço para “reorientar a rede de atenção à saúde”, antes focada em demasia na rede hospitalar, e sair do quarto pior lugar no ranking nacional deste setor.
Mas, com uma média nacional tão ruim, o pouco além não é suficiente para alcançar níveis satisfatórios de cobertura e qualidade do atendimento primário em saúde da população, principalmente durante um evento tão trágico como a pandemia de Covid-19.
A maioria dos sistemas do mundo desenvolvido gasta menos de 60% do seu orçamento com alta complexidade e hospitais, informa Soranz. Já no sistema de saúde brasileira, há uma distorção: 70% do orçamento é gasto com alta complexidade, atenção hospitalar.
A média brasileira de cobertura por equipes de saúde da família é de 74% da população, pontua o especialista, destacando grandes retrocessos como no Rio de Janeiro, onde a cobertura caiu recentemente de 70% pra 40%.
“No pós-pandemia, com a redução dos casos que vem ocorrendo, vai ser muito importante a atenção básica”, reafirma, destacando os muitos pacientes que perderam controle de suas doenças crônicas e adquiriram novas doenças nesse período.
“O pós-alta da Covid-19 ainda é um momento de luto para as famílias. Muitas pessoas estão em pânico com a retomada de atividades sociais e econômicas, mesmo em comunidades onde há ausência de casos nas últimas três semanas. Morreu muita gente”, pondera.
Painel Covid-19
O Painel Covid-19 desta quinta-feira (16) confirmou mais 1.766 casos e 40 óbitos, totalizando 68.118 e 2.136, respectivamente. Foram liberados os resultados de 3.409 testes, somando 143.758 realizados até o momento. A letalidade (número de óbitos em relação ao número de testes positivos) está em 3,14% e a ocupação de leitos de Unidade de Terapia Intensiva (UTI) baixou para 78,27%.

Um bom trabalho na atenção básica evita muitas internações, avalia Eliane Caser

‘É o momento de fortalecer a atenção primária com repasses financeiros’